Serviks kanseri ve kanser öncesi hastalıkları
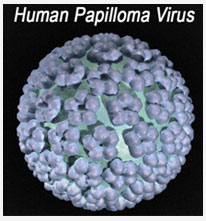
HPV(İnsan papilloma virusu) ve HPV enfeksiyonu
İnsan Papilloma virüsü(HPV)1970’li yıllardan beri bilinmektedir. HPV çift sarmal bir DNA virüsüdür. DNA olarak tanımlanan bir genetik yapı ve kapsid denilen bir zardan oluşur.
|
|
|
|
|
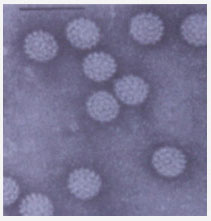
HPV’nin elektron mikroskop görünümü |
Virüs 2 gen grubundan meydana gelir. Bunlar geç(late) ve erken(early) gen gruplarıdır. Geç genler viral partiküllerin bir araya gelmesi ve virüs zarı(kapsidi) için gerekli yapısal proteinlerin yapımını sağlar. Erken genler ise E1,E2,E3,E4,E5,E6 ve E7 olmak üzere 7 bölge içerir. Bu gen gölgelerinin birbirinden faklı görevleri vardır. Örneğin E1 gen bölgesi virüsün çoğalmasını sağlar. Buna karşılık E6 ve E7 gen bölgeleri virüsün kanser oluşumu ile ilişkili bölgelerdir.
Günümüzde tanımlanmış 150’den fazla HPV tipi mevcuttur. Bunlardan yaklaşık 40 tanesi anal-genital bölgede hastalık oluşumuna neden olur. Bu bölgeyi tutan 40 HPV tipinin 15 tanesi kanser oluşumunda rol oynayan tiplerdir. Bunlar kanser yapma özelliği olan(onkojenik) HPV tipleridir. Anal-genital(makat-alt üreme organı) hastalıklarına neden olan HPV’ler onkojenik(kanser yapma) özelliklerine göre 3 gruba ayrılır.
Anal-genital HPV Tiplerinin onkojenik özelliklerine göre dağılımları
1. Onkojenik Tipler :16, 18, 31, 33,35, 39, 45, 51, 52, 56, 58, 59, 68, 73 ve 82
2. Olası Onkojenik Tipler : 26,53 ve 56
3. Onkogenik olmayan Tipler : 6,11,40,42,43,44,54,61,70,72,81 ve CP 6108
Serviks (Rahim ağzı) kanser ve kanser öncesi hastalıklarının %50’si HPV tip 16, %10-15’i HPV tip 18 enfeksiyonları ile ilişkilidir. Tip 31 ve Tip 45’i ilave ettiğimizde rahim ağzı hastalıklarının %75 – 80’i bu dört tip ile oluşur. Geri kalan %20-25’i diğer onkojenik tipler ile meydana gelir. Hemen tüm dünya’da en sık rastlanan HPV tipleri tip 16 ve 18’dir.
Sayısız çalışma HPV enfeksiyonunu ile rahim ağzı kanseri arasında yakın bir ilişki kurmuştur. Kanser yapma yeteneği olan(onkojenik) HPV tipleri ile temas ve sonrasında gelişen enfeksiyon rahim ağzı kanseri için en önemli risk faktörüdür. Rahim ağzı kanserli hastaların neredeyse %100’ü HPV enfeksiyon bulguları taşırlar.
HPV ile rahim ağzı anormallikleri(neoplazm) arasında oldukça karmaşık bir ilişki vardır. Esas olarak rahim ağzı anormallikleri HPV enfeksiyonu sonrasında meydana gelir. HPV enfeksiyon sıklığı %2-44 arasında değişir ve bu görülme sıklığı toplumdan topluma, çalışmadan çalışmaya farklılıklar gösterir. HPV enfeksiyon yaygılığı 25 yaş öncesi ve 45-50 yaşlarında olmak üzere iki dönemde fazla görülür. HPV enfeksiyonu sıklıkla geçici bir enfeksiyondur ve özellikle erken yaşlarda olmak üzere bayanların %50-95'ında kendiliğinden iyileşir. HPV'nin kanser yapma etkisi, devam eden uzun süreli enfeksiyonlar sonrasında ortaya çıkar. Enfeksiyonun devamlılık süresi tipden tipe değişiklikler gösterir ve enfeksiyon devamlılığı en fazla tip 16 ve 18'de görülür.
Kabaca önce, başta cinsel yolla olmak üzere, bir şekilde HPV rahim ağzı ile temas eder veya bulaşır. Sonrasında HPV enfeksiyon yapar. Bu enfeksiyonlar kendiliğinden iyileşmez ise, bazı bayanlarda kanser öncesi hastalık ve kansere doğru ilerler. HPV enfeksiyonu rahim ağzı anormalliklerinin oluşumunda yalnız başına yeterli olmaz. Anormalliklerin oluşması için başka faktörler gereklidir. Bunların başında sigara kullanımı ve genetik özellikler gelir. Başka bir deyişle rahim ağzı hastalıklarının oluşumunda HPV mutlak gerekli bir faktördür ve HPV enfeksiyonu rahim ağzı kanseri olasılığını 50-150 kat kadar arttırır.
Kısaca günümüz mevcut bilgilerine göre HPV enfeksiyonları rahim ağzı kanser öncesi hastalığının(CIN-SIL)) ve kanserinin oluşumunda mutlak gerekli olan bir faktördür. HPV enfeksiyonları geçici ve devamlı(persiste) olmak üzere iki şekilde görülür. Devamlı HPV enfeksiyonları yüksek dereceli kanser öncesi hastalık ve kanserlere ilerler. Ancak hastalığın gelişmesi için HPV enfeksiyonu dışında çevresel faktörler, hormonal etkiler, diğer seksüel geçişli hastalıklar, sigara, beslenme özellikleri ve genetik özellikler gibi ek faktörlere gereksinim vardır.
|
|
Rahim ağzı kanser öncesi hastalıkları(CIN=SİL)
Rahim ağzında görülen ve sık karşılaşılan hastalıklardandır. Orta ve erken yaş gruplarında görülür. Kanser öncesi hastalıklarda anormallik epitel denilen doku içindedir ve henüz epitel altı dokuya ilerlememiştir. Bu nedenle kanser öncesi hastalık tedavi edildiği zaman iyileşme tümü ile sağlanır ve kansere ilerleme olmaz. Kanser öncesi hastalıklar kanser değildir. Bu nedenle vücudun başka yerlerine yayılmaz veya atlamaz
Kanser öncesi hastalık (prekanseröz lezyon) herhangi bir şikâyete neden olmaz ve çoğu zaman tesadüfen bulunur. Çünkü rahim ağzındaki sorun mikroskopik düzeydedir ve çıplak gözle görülmez. Hastalık çoğu zaman düzenli vajinal smear(pap test) kontrolleri sırasında veya herhangi bir rahatsızlıkla doktora giden bayanlardan alınan vajinal smearler ile tanınır.
Kanser öncesi hastalıkların eski sınıflamaya göre 3, yeni sınıflamaya göre 2 derecesi vardır. Bunlar; CIN( Servikal intraepiteliyal lezyon) I,II,III olarak derecelendirilir. CIN III tedavi edilmediğinde bir sonraki basamak kanserdir. Yeni sınıflamada CIN’ler SİL olarak tanımlanır. SİL(skuamoz inraepiteliyal lezyon)’in iki derecesi vardır. LSİL(low grade skuamoz intraepiteliyal lezyon) ve HSİL(high grade skuamoz intraepiteliyal lezyon). CIN I ile LSİL aynı bozukluklardır. HSİL CIN II ve CIN III bozukluklarını birlikte içerir.
HSİL(CİN II ve III) hastalığı tedavi edilmelidir. Çünkü bunların kansere ilerleme ihtimalleri yüksektir.
Tanı ve Tedavi:
Rahim ağzı kanser öncesi hastalık(CIN-SİL) tedavisi önemli bir konudur. Bu hastalığın tanısı ile tedavisi çoğu zaman birlikte yapılır. Hastalığın tanısı, vajinal smear(pap-test), kolposkopik muayane(rahim ağzının mikroskopla incelenmesi) ve sonrasında rahim ağzından parça alınarak(biyopsi) koyulur.
Vajinal smear araştırması yaptıran her 100 kadının yaklaşık 5’inde sonuç anormal olarak bildirilir. Smear anormallikleri kabaca hafiften ağıra doğru 6 guruba ayrılır. Bunlar; ASC-US(Pap III), AGUS, ASC-H, LSİL, HSİL, Kanser. En sık rapor edilen anormal sitoloji ASCUS’ dur ve tüm anormal sonuçların %60’nini oluşturur.
Anormal smear(pap test) sonucu ASC-US, ASC-H, LSİL ve HSİL olan kadınların sırası ile %8, %46, %26 ve %74 oranlarında tedavi edilmesi gereken kanser öncesi hastalık (HSİL= CIN II- III) vardır. Hekimin temel görevi anormal sitoloji sonucu olan hastalarda HSİL hastalığı olanları belirlemek ve tedavi etmektir.
Vajinal Smear :
Vajinal smear(VS) 1940’yıllardan beri rahim ağzının değerlendirilmesinde kullanılan bir sitolojik araştırma yöntemidir. Bu yöntemde rahim ağzından dökülen hücrelerin özelliklerinden yararlanarak, hücrelerin döküldüğü doku hakkında tanıya gidilmeye çalışılır. Vajinal smear günümüzde bir tanı aracı olarak değil tarama aracı olarak kullanılır. Vajinal smear(VS) ile rahim ağzı ve doğum yolu kanser öncesi hastalıkları ve kanserlerinin taraması yapılarak tanıları koyulur. VS tarama programları ile rahim ağzı kanserinin görülme sıklığı 1950’yıllardan günümüze %80’e varan oranda azalmıştır.
Vajinal smear araştırması için önce rahim ağzına bir araç sürerek, buradan sıvı örneği alınır. Bu işlem ağrısızdır. Sonra bu örnek lam denen bir cam parçasına sürülür. Cam üzerindeki sürüntü özel bir boya ile boyanır ve mikroskopda incelenir. Bu inceleme sırasında tek tek hücreler görülür ve hücrelerde bir anorlallik var ise bu bir rapor halinde bildirilir. Anormal sitoloji raporunu alan hekimin görevi; ilgili kadının rahim ağzında kanser öncesi bir hastalık olup olmadığını araştırmaktır. Bir anormal vajinal smearden sonra ikinci basamak kolposkopik muayanedir.
|
|
|
|
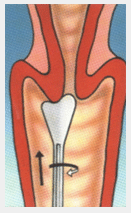
Rahim ağzından sıvı alınması |
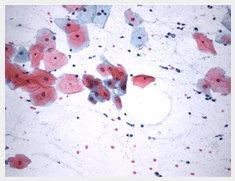
Vajinal smearde hücrelerin görüntüsü |
Vajinal smear hangi aralıklar ile yapılmalıdır? VS taramaları. cinsel yaşamın başlaması ile birlikte yapılmalıdır. Yetmiş yaşına kadar 1-2 yılda bir yapılması önerilmektedir. Daha önce kanser dışı bir nedenle rahmi alınmışların VS ile taranmasına gerek yoktur. Aynı şekilde cinsel yaşamı hiç başlamamış olanlarında VS kontrolleri yaptırmalarına gerek yoktur. Düzenli vajinal smear kontrolleri yaptıran bayanlarda, sonuçlar doğru yönetilirse rahim ağzı kanseri görülme olasılığı teorik olarak sıfıra iner.
Kolposkopik muayene:
kolposkopik muayene kısaca rahim ağzının mikroskop ile incelenmesidir. Bu muayene ile rahim ağzında çıplak gözle görülmeyen anormallikler görünür hale getirilir. İşlem ağrılı değildir. Önce rahim ağzı bir temizleyici ile silinir, sonra kolposkop ile incelenir.
|
|
|
Bir kolposkop cihazı |
Anormal sitoloji sonucu olan hastaların yönetimiASC-US;Nedeni bilinmeyen hücresel anormallikler olarak tarif edilir. Bu sonucu olan hastalarda kanser öncesi hastalık olup olmadığı 3 şekilde araştırılır.Birinci yol;hiç bir işlem yapmaksızın pap testin 4-5 ay sonra tekrarlanmasıdır. Aynı veya daha ileri bir sonuç gelen hastalara kolposkopik muayane yapılır. Sunucu normal gelen hastalara pap test tekrarı 6-8 ay sonra yapılır ve bu sonuç da normal ise 1-2 yıllık aralıklar ile pap test taramaları önerilir.İkinci yol;ASC-US sonucu olan hastalara kolposkopik muayene yapmaktır. Kolposkopik muayene sonucu anormal olan hastaların rahim ağzından küçük ve büyük dokular alınarak teşhis veya aynı zamanda tedavileri yapılır. Kolposkopi sonucu normal olan hastalara 5-6 ay sonra pap test tekrarı önerilir. |
|
|
|
|
Üçüncü yol;
ASC-US sonucu olan hastalara HPV tip tayini yapmak ve bunun sonucuna göre davranmaktır. HPV saptanmayan veya kanser yapma eğilimi olmayan HPV tipleri(Tip 6;11, vb) saptanan bayanlara 6-8 ay sonra pap test tekrarı önerilir. HPV araştırma sonucunda kanser yapma eğilimi olan HPV tipleri(onkojenik tipler Tip 16,18,31,45, vb) saptanan hastalara kolposkopik muayene yapılır ve bunun sonucuna göre davranılır. Yukarıda belirtildiği gibi, Kolposkopik muayene sonucu anormal olan hastaların rahim ağzından küçük ve büyük dokular alınarak teşhis veya aynı zamanda tedavileri yapılır. Kolposkopi sonucu normal olan hastalara 5-6 ay sonra pap test tekrarı önerilir. Jinekolojik onkoloji ile uğraşan pek çok hekim ikinci yolu izler.
Gebelerde yönetim değişmez. Menopozda kısa süreli östrojen tedavisinden sonra pap test tekrarlanmalıdır.
ASC-H;
Önemli ve ciddiye alınması gereken bir pap test sonucudur. Bu bayanların %24-94’ünün rahim ağzında tedavi edilmesi gereken(HSİL) hastalık vardır. Bu bayanlara HPV tip tayini araştırması yapmaya gerek yoktur. Çünkü %80’den fazlasında sonuç zaten pozitiftir. Bu bilgiler ışığında pap test sonucu ASC-H olan bayanların tamamına kolposkopik muayane yapılmalıdır. Kolposkopik değerlendirmede anormal bulgu saptanan olgular tanı ve tedavi için biyopsiye(rahim ağzından parça alma) yönlendirilmelidir. Kolposkopik muayenede anormallik saptanmayan olgularda ASC-H pap test sonucu yeniden değerlendirilmelidir. Pap test sonucu aynı ise, biyopsiler tercih edilmelidir.
LSİL;
Pap test sonucu LSİL olan bayanların rahim ağzında %15-30 oranında HSİL %0.1-0.6 oranında kanser vardır. Bu sonucu olan bayanlarda da HPV tip tayini yapmaya gerek yoktur. Bu nedenler ile pap test sonucu LSİL olan hastaların tamamına kolposkopik muayene yapılmalıdır. Kolposkopik muayenesi normal olanlara 5-6 ay sonra VS(pap-test) tekrarı önerilmelidir Anormal kolposkopik bulgusu olanlara biyopsi yapılmalıdır.
HSİL;
Pap test sonucu HSİL olan bayanların %60-80’inin rahim ağzında HSİL ve %3-8’’inde kanser vardır. Bu nedenle önemli bir smear sonucudur. Bu bayanların yönetim veya teşhis-tedavi pap test sonucu ASC-H olan bayanlardaki gibi olmalıdır.
AGUS;
Nadir görülen bir pap test sonucudur. Nedeni bilinmeyen anormal rahim içi hücreleri olarak tarif edilir. Pap test sonucu AGUS olan bayanların %3’ünde rahim ağzı iç kanalı kanser öncesi hastalığı(servikal adenokarsinoma insitu), %11’inde HSİL ve %5’inde rahim içi ve rahim ağzı kanseri vardır. Bu bilgiler ışığında bu bayanların tamamına kolposkopik muayene ve ECC(rahim ağzı iç kanalından parça alma)yapılmalıdır. Otuz-beş yaş üzerindeki hastalardan aynı zamanda rahim içinden de parça alınmalıdır( full küretaj).
Rahim ağzı kanser öncesi hastalıklarda tedavi
Tedavi iki şekilde yapılır.
I. Kolposkopi yaparken anormal bölgeden punch biyopsi(küçük doku parçası alma) sonrasında tedavi :
Burada punch biyopsi sonucu erken dönem kanser öncesi hastalık(LSİL-CIN I) gelen hastalar pap test takibine alınır. Biyopsi sonucu geç dönem kanser öncesi hastalık (HSİL=CIN II,III) gelen olgulara ise ablatif ve eksizyonel biyopsi yöntemlerinden bir uygulanır.
Ablatif tedavi hastalıklı bölgenin yakarak veya dondurarak ortadan kaldırılması veya tahrip edilmesidir.
Eksizyonel tedavi ise hastalıklı bölgenin kesilerek çıkartılmasıdır.
II. Gör ve tedavi et yöntemi
Bu yöntemde pap test sonucu anormal olan bayanlara önce yukarıda belirtilen esaslarda kolposkopik muayene yapılır. Ağır veya yaygın anormal kolposkopi bulgusu olan hastalara küçük biyopsiler(punch biyopsi) yapılmadan geniş eksizyonel biyopsiler uygulanır. Böylece hastaların önemli bir bölümünde teşhis ile birlikte tedavi aynı zamanda yapılmış olur. Gör ve tedavi et yöntemi bir eksizyonel tedavi yöntemidir.
Her iki yöntemin iyi ve kötü tarafları vardır. Birinci yöntemin en iyi tarafı sadece HSİL olguları tedaviye alındığından gereksiz tedavilere engel olmaktadır. Olumsuz yanlarından biri, olguların önemli bir bölümüne iki biyopsi işleminin yapılmasına neden olarak tedavi suresinin başka bir deyişle hastanın anksiyetesinin artmasına neden olmaktadır. İkinci olumsuz yanı punch biyopsiler uygun yerden yapılmaz ise tedavi edilmesi gereken hastalıklı bölgelerinin tedavisi gecikebilir.
Gör ve tedavi et yönteminin iyi tarafı patolojinin bir seferde tanınması ve tedavi edilmesidir. Bir diğer olumlu tarafı eksizyonel biyopsilerin büyük biyopsiler olması nedeni ile rahim ağzındaki her türlü hastalığı tanıyabilmesidir. Olumsuz yanı özellikle LSİL olgularının gereksiz yere tedavi edilmesi ve gereksiz tedavilerin yapılmasına neden olmasıdır.
Bu nedenler ile doğru olan yaklaşım; pap test sonucu ASC-H ve HSİL olan bayanlarda yaygın ve ağır kolposkopik bulgular var ise, göre ve tedavi et yönteminin ağırlıklı olarak uygulanmasıdır. Pap test sonucu LSİL olan bayanlarda düşük dereceli kolposkopik anormallikler varsa veya kolposkopik anormallik rahim ağzının küçük bir bölümünde görülüyor ise , bu hastalara punch biyopsi sonrası nihai tedavi yöntemi uygulanmalıdır.
Punch biyopsi ile HSIL(CIN II-III) olan hastalarda tedavi:
Ablatif tedaviler:
Daha önce belirtildiği gibi bu tedavilerde; hastalıklı bölge yakarak veya dondurularak ortadan kaldırılır veya tahrip edilir. Ablatif tedaviler önerdiğimiz ve uyguladığımız bir tedavi şekli değildir. En önemli sorunu; tedavi bölgesindeki doku tahrip edilmek de ve bu bölgeden patolojik değerlendirme yapılamamaktadır. Ancak aplatif tedavilerin başarı oranlarına baktığımızda %90’lara ulaşmaktadır ve uygulanabilir bir tedavi yöntemidir.
Eksizyonel tedaviler:
Bu tedavide, kolposkop ile görülen hastalıklı bölge tümü ile çıkartılır.. En sık uygulanan eksizyonel tedavi LEEP( Loop excision electro surgical procedure) eksizyonlardır. Halk arasında kazıma tedavisi olarak da bilinir. Bu yöntemde elektirik akımı kullanarak doku kesilir. Emniyetli bir yöntemdir. Bu yöntemde rahim ağzından çıkartılan doku tek parça halinde olmalıdır.
|
|
|
Leep uygulama aleti ve leep sonrası bir rahim ağzının görüntüsü |
Eksizyonel tedaviler için diğer bir yöntem soğuk konizasyondur. Bu yöntemde rahim ağzı koni şeklinde çıkartılır. Esas olarak soğuk konizasyon rahim ağzını değerlendirmenin en önemli yoludur.
Tedavi sonrasında hastalar takip edilmelidir. Çünkü kanser öncesi hastalık tekrarlayabilir. Bu kontroller yıllarca sürmelidir. İki şekilde yapılabilir. Birinci yolda hastalar pap test(vajinal smear) kontrolleri ile takip edilir. İlk pap test işlem sonrası 4-6. ayda alınır. İkinci ve 3. pap testler birinciden 6, ikinciden 8 ay sonra yapılır. Üç negatif pap test sonrasında yıllık kontrollere geçilir. Takipler sırasında saptanan anormal bir vajinal smear sonucu, daha önce yazılan şekilde yönetilir. İkinci takip yolunda 6. ayda yüksek riskli HPV tip araştırması yapılır. Negatif olgular yıllık pap test kontrollerine çağrılır. Pozitif HPV tipi saptanan olgulara kolposkopik muayene yapılır.
Serviks Kanseri (Rahim ağzı kanseri)
Rahim ağzı(serviks) kanserini seksüel geçişli önlenebilir bir hastalık olarak tanımlamak yanlış olmaz. Tüm Dünyada yılda 400.000'in üzerinde rahim ağzı (serviks kanseri) kanseri olgusu görülür ve her yıl yaklaşık 250.000 hasta rahim ağzı kanserinden ölür. Vajinal smear(Pap-test) veya halk arasında akıntı testi olarak bilinen araştırmanın yaygınlaşması ile birlikte rahim ağzı kanseri tüm dünyada daha az görülmektedir. Önceki yıllarda kadın kanserleri(jinekolojik kanserler) içinde ilk sırayı almasına rağmen günümüzde 2. ve hatta 3. sıraya inmiştir. Bütün bunlara rağmen özellikle 40 yaş altı kadınlarda serviks(rahim ağzı) kanseri günümüzde hala önemli bir sağlık problemi olarak önemini korumaktadır.
Kimlerde Sık Görülür
HPV Enfeksiyonu olanlarda
Sıgara içenlerde
Çok eşlilerde
Erken yaşda seksüel ilişkiye başlayanlarda
Hayat kadınlarda
Fakir toplumlarda…..Beslenme yetersizliği nedeni ile
Bu olumsuz faktörlerden tamamı HPV enfeksiyonu ile ilişkilidir.
Klinik Özellikler
Rahim ağzı kanseri 35-50 yaşlarında sık görülür. Ancak son zamanlarda görülme yaşının ileri yıllara kaydığı görülmektedir. Olguların yaklaşık %20’si herhangi bir klinik bulgu vermez veya şikayete neden olmaz. Bu dönemlerde tanı ancak vaginal smear araştırmaları ile koyulur.
Rahim ağzı kanserine bağlı olarak ortaya çıkan şikayetler iki grup altında toplayabiliriz.
1- Erken dönemde ortaya çıkanlar
a. Cinsel ilişki sırasında kanamalar
b. Anormal kanamalar
c. Kanlı akıntı
d. Kötü kokulu akıntılar
2- geç dönemde ortaya çıkanlar
a. Bacak ve kasık ağrıları
b. İdrar ve büyük tuvaletle ilişkili şikayetler(Fistüller=Serviko-vezikal, veziko-vaginal, serviko-rektal, rekto-vaginal)
c. İdrar yolu tıkanıklara bağlı böbrek şikayetleri
d. Bacaklarda şişlik
e. Kansızlık
Rahim ağzı kanserinin en sık görülen iki şikâyeti; anormal doğum yolu kanamaları ve kanlı akıntıdır. Bazı olgularda cinsel ilişki sırasında kanamalar veya aşırı adet kanamalar görülür. Özellikle ileri evrelerde(dönemlerde) kötü kokulu akıntılara sık rastlanır. Menopoz sonrası kanamalarda rahim ağzı kanseri ile ilişkili olabilir.
Hastalığın kasık duvara yayılımı ile birlikte siyatik tarzında bel ve sırt ağrıları görülür. Tümör idrar yollarını kapatırsa böbreklerde şişme ve ağrı oluşur. Ayrıca bu hastalarda böbrek fonksiyonlarının bozulması ile üre yükselir.
Rahim ağzı kanserlerinin patolojik özellikleri
Dünya sağlık örgütü habis rahim ağzı kanserlerini 3 ana histolojik tip altında toplamıştır. Bunlar skuamoz hücre kanserleri, adenokanserler ve diğerleri olarak sınıflanabilir. Olguların yaklaşık %70-80’i skuamoz hücre kanserlerinden oluşur
Rahim ağzı kanserinde mikroinvaziv kanser
Mikroinvaziv rahim ağzı kanseri, kanserin rahim ağzı dışına yayılma olasılığının en alt düzeyde olduğu durumu fade eder. Kanser rahim ağzının içine 5 mm’den daha az inmiş ise bu mikroinvaziv kanserdir.
Mikroinvaziv kanser tedavisi rahim bırakılarak yapılabilir. Başka bir deyişle mikroinvaziv kanserin tedavisi sonrasında doğurganlık istendiğinde devam edebilir. Doğum yapmışlarda tedavi; rahmin alınması, doğum yapmamış olanlarda ise rahim ağzının çıkarılması şeklinde yapılır.
Bazı mikroinvaziv kanserlerin tedavisinde rahim ile birlikte lenf bezeleri ve çevre dokularda çıkartılır.
Rahim ağzı kanserlerinin sınıflaması (Evrelendirilmesi)
Tümörün evresi(sınıflaması); hastalığın yayılma derecesini gösterir. Her kanser veya kötü huylu tümör tedavi öncesi veya ameliyat sonrası evrelendirilir. Rahim ağzı kanseri tedavi öncesi evrelendirilir. Örneğin rahim içi veya yumurtalık kanserleri ameliyat sonrası evrelendirilir. Rahim ağzı kanserli hasta doğum yolundan muayane edilerek evrelendirilir ve tedavi buna göre yapılır. Bazen evrelendirme için sistoskopi, rektoskopi, direk akciğer grafisi, BT ve MR gibi tahliller yapılır.
Kabaca kanser sadece rahim ağzında ise evre I, rahimin yanlarına veya doğum yolunun az bir bölümüne ilelerlemiş ise evre II, hastalık leğen kemiğine veya doğum yolunun önemli bir bölümüne ilerlemiş ise evre III, uzak bölgelere yayılmış ise evre IV olarak kabul edilir.
Prognostik faktörler (Tedavi başarısını etkileyen faktörler)
Bir kanserin tedavi sonrası tekrarlama ihtimalini etkileyen faktörler prognostik faktörler olarak tanımlanır. Bunlar aynı zamanda tedavi şansını etkileyen faktörler olarak da ifade edilebilir. Bu faktörler aynı zamanda ameliyat sonrası ilave tedavi gereksinimini de belirler.
Bu faktörler nelerdir
1 Tümörün yaygınlığı ( Evresi)
2. Tümörün lenf bezelerine yayılması
3. Tümör büyüklüğü
4. Tümörün tipi
5. Stromal invazyon derinliği
6. Ameliyatın sonucu
7. yaş
8. Diğerleri
Kısaca: Evre ne kadar ileri ise tedavi şansı o kadar azdır. Büyük tümörlerin tedavisi zordur. Hastalık tedaviye başlarken lenf bezelerine yayılmış ise tedaviye verilen cevap azdır.
Tanı
Hastaların yaklaşık dört de birinde tanı vaginal smear kontroller sırasında tesadüfen koyulur. Özellikle şikâyetlerin olmadığı erken dönemde bulunan anormal vaginal smear sonucunda kolposkopi ile yönlendirilmiş biyopsiler , loop eksizyon veya konizasyon tanı koydurucu yöntemlerdir.
Tümör rahim ağzında kendine has bir yara oluşturmuş ise buralardan alınacak biyopsiler(parçalar) ile tanı koyulur. Ayrıca ultrasonografi, tomografi ve manyetik rezonans gibi görüntüleme yöntemleri, özellikle hastalığın yaygınlığının saptanmasında ve tedavi sonrası değerlendirilmesinde kullanılır.
Tedavi
Rahim ağzı kanseri tedavisi cerrahi ve radyasyon tedavisi olmak üzere iki başlık altında toplanabilir. Ancak hastaların önemli bir bölümüne her iki tedavi seçeneği birlikte uygulanır. Bazı durumlarda tedaviye sitotoksik tedavi(kemoterapi) ilave edilir. Son yıllarda radrasyon tedavisi; eş zamanlı radyo-kemoterapi şeklinde yapılmaktadır. Tedaviye başlamadan önce tercihen genel anestezi altında iyi bir kadın-doğum muayenesi ile tümörün sınıflaması(evrelemesi) yapılmalıdır. Tedavi öncesi değerlendirmelerde kan ve idrar analizleri yanında BT ve MR gibi görüntüleme yöntemlerinden yararlanılabilir. Tedavi öncesi ameliyat ile hastalığın evrelendirilmesi bazı klinikler tarafından yapılmaktadır. Ancak bazı özel durumlar hariç yararı kanıtlanmamıştır.
Rahim ağzı kanseri tedavisi iki şekilde yapılır;
1. Radikal Histerektomi( Tip III histerektomi) ve lenfadenektomi
2.Eş zamanlı radyo-kemoterapi
Tedavinin şeklini başta hastalığın yaygınlık derecesi olmak üzere hasta ile ilgili bazı özellikler ve hastanın genel durumu belirler.
1.Radikal Histerektomi ve lenfadenektomi : Evre 1b ve 2a olarak tarif edilen; kanserin sadece rahim ağzında olduğu hastalara uygulanan standart tedavi şeklidir. Bu ameliyatta rahim ile birlikte, çevre dokuları(bağları) ve doğum yolunun üst uç 2-3 cm’lik bölümü çıkartılır. Bu ameliyat zor ve uzun bir cerrahi girişimdir.
|
|
|
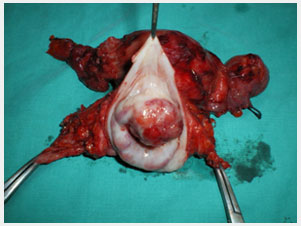
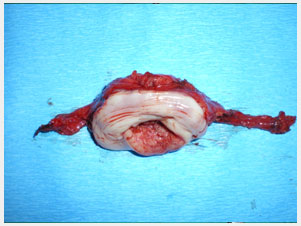
Rahim ağzı kanseri ve radikal histerektomi ile çıkartılan rahim(özel arşiv) |
Hastanede yatış süresi basit rahim ameliyatından daha uzundur. Operasyon sonrası idrar kesesinde sonda bir hafta bırakılır. Uygulanabilmesi için kadın hastalıkları ve doğum uzmanlık eğitimine ilave bir eğitim gereklidir.
Rahim ağzı kanserinin tedavisinde radikal histerektomiye lenfadenektomi ilave edilir. Başka bir deyişle pelvik lenfadenektomi radikal histerektominin değişmez bir parçasıdır. Lenfadenektomi karın boşluğun alt bölümünde, damarlar etrafında bulunan lenf bezelerinin çıkartılmasıdır.
Rahim ağzı kanser cerrahisinde yukarıda anlatılan radikal abdominal histerektomi dışında, bazı olgularda uygulanan farklı radikal cerahi girişimlerde vardır. Bunların başında vajinal radikal histerektomi ve radikal trakelektomi gelir.
Radikal vajinal histerektomi(Schauta-Amreich operasyonu): Abdominal histerektomiye göre daha zordur. Özellikle rahmi sarkık olan hastalara uygulanır.
Radikal trakelektomi: Rahim ağzı kanseri için bir organ koruyucu tedavi girişimidir. Başka bir deyişle hastalar bu ameliyattan sonra isterse gebe kalıp çocuk doğurabilir. Bu ameliyatta rahimin yukarı kısmı bırakılarak 2-3 cm’lik üst doğum yolu ve rahim ağzının tamamı çevre dokular ile birlikte çıkartılır. Daha önce de belirtildiği gibi, bir organ koruyucu cerrahi olan bu operasyon sonrasında doğurganlık devam eder. Bu ameliyat 2 -2.5 cm’nin ve altındaki tümörlere uygulanmalıdır.
|
|
|
|
Radikal trakalektomide rahim ağzının çıkartılması(özel arşiv) |
Radikal trakelektomide çıkan rahim ağzı(özel arşiv) |
Radikal histerektomide yumurtalıkların korunması: Erken evre rahim ağzı kanseri tedavisinde radikal histerektominin radyasyon tedavisine göre üstünlüklerinden biride cerrahi sonrasında yumurtalıkların korunabilmesidir. Bu nedenle özellikle genç hastalarda tümör tipi skuamoz hücre kanseri ise radikal histerektomi sırasında yumurtalıklar çıkarılmayabilir. Radikal histerektomi yapılan hastalarda da cerrahi sonrası ilave redyoterapi(ışın tedavisi) olasılığı yüksek ise, bu olgularda overler damarları korunarak ışın sahası dışına kaydırılabilir. Bu ameliyata over transpozisyonu adı verilir.
Radikal histerektomi komplikasyonları(ameliyat sonrası çıkabilecek sorunlar): Günümüzde hasta bakım ve anestezi tekniklerinin gelişmesi ile birlikte geniş spektrumlu antibiyotiklerin yaygınlaşması, radikal histerektomi ile ilgili hastalık(sorun) ve ölüm oranlarında belirgin azalmalar sağlamıştır. En sık görülen sorunlar idrar yolları ve idrar kesesi ile ilgilidir. Bunlar idrar yapma zorlukları veya ameliyatla düzeltilecek önemli sorunlar şeklinde olabilir önemli idrar yolu sorunları hastaların yaklaşık %1.2-2 kadarında görülür. Ayrıca hastaların yaklaşık % 5-10 kadarında diğer sistem sorunları . Bunların başında derin ven trombozu, akciğer embolisi, kanamalar ve enfeksiyonlar gelir. Operasyona bağlı ölüm oranıda %1’in çok altındadır.
Radikal histerektomi sonrası adjuvan(ilave) radyasyon(ışın) tedavisi: Radikal histerektomi sonrasında saptanan bazı olumsuz patoloji sonuçlarına göre hastaların yaklaşık %23-45’ine ameliyat sonrası ışın tedavisi uygulanır. Bu tedavi eş zamanlı radyo-kemoterapi şeklinde uygulanır. Ameliyat sonrası lenf bezelerinde tümör saptanırsa ve cerrahi sınırda tümör varsa ilave ışın tedavisi gereklidir. Ayrıca bazı klinikler büyük tümörlü hastalara ilave ışın tedavisi verirler.
2.Radyoterapi: Rahim ağzı kanserlerinde ışın(radyasyon) tedavisinin yeri oldukça önemlidir ve rahim ağzı kanserinde en sık uygulanan tedavi şeklidir. İlk tedavi olarak ya da ameliyat sonrasında kullanılır. Rahim ağzı kanserinin her evresinde radyasyon tedavisinin yeri vardır ve günümüzde radyo-kemoterapi şeklinde uygulanmaktadır. Kabaca, kanser rahim ağzı dışına ilerlemiş ise bu hastalara ameliyat yapılamaz ve ışın tedavisi uygulanır. Işın uygulama sonrası tedavisi zor önemli sorunlar görülebilir. Bunların başında idrar kesesi ve idrar yolu sorunları gelir. Ayrıca sindirim sistemi sorunları görülebilir. Bunlara bağlı idrar yapma zorlukları, uzun süreli ishal ve ağrılar olabilir. Bu sorunlar hastaların %10-15’inde ortaya çıkar. Yukarıda belirtildiği ışın tedavisi sonrası ortaya çıkan sorunların çözümü zor, zaman alır ve bazen imkansızdır.
Erken dönemde hastalara radyoterapi veya cerrahi tedavinin tercih edildiği durumlar.
|
Radyoterapi önerilen durumlar |
Cerrahi tedavi önerilen durumlar |
|
• 4 cm’den büyük tümör |
Seksüel aktivitenin korunmasının istenmesi |
Kısaca erken evre tümörlerin primer tedavisi hastanın özellikleri ve hekimin tercihine göre değişir. Günümüzde obez veya yaşlı hastalarda cerrahi tedavi uygulayan hekimler çoğunluktadır.
Erken evre rahim ağzı kanserlerinde her iki tedavinin sonuçları genel olarak birbirinden farklı değildir. Bu dönemde tedavi sonrası 5 yıl ve daha uzun yaşama olasılığı %85-95’ler civarındadır.
Rahim ağzı kanserinde kemoterapi: Genel olarak bakıldığında ilaç(kemoterapi) tedavisinin rahim ağzı kanserlerinin yönetiminde etkin olduğu söylenemez. Cerrahi ve ışın tedavisinin uygulanamadığı durumlarda kullanılır. sitotoksik ajanlara beklendiği kadar duyarlı olmadığı söylenebilir. .
Tedavi Sonrası Tümör Tekrarlamaları
Rahim ağzı kanseri tedavisinden sonra tümör tekrarlamalarının %50’si ilk yıl, %74’ü ilk 2 yıl ve %95’i ilk 5 yıl içinde meydana gelir. Bu nedenle tedavi sonrası ilk 5 yıl içinde tümör tekrarlaması görülmeyen olgularda tümör tekrarlama olasılığı ileri derecede azalır. Tümör tekrarlamaları leğen kemiği içinde(pelvisde) veya diğer bölgelerde olmak üzere iki şekilde görülür. Cerrahi ve radyoterapinin birlikte uygulandığı olgularda tümör tekrarlamalarının yaklaşık %60-70’i leğen kemiği içinde , %30-40’ı ise diğer bölge tekrarlamaları şeklinde ortaya çıkar Bu tekrarlamalarda tedavi daha önce radyasyon olmamış olgularda radyasyon, daha önce radyasyon alan olgularda ise cerrahi tedavi şeklinde yapılır. Daha önce radyasyon almamış olguların pelvik tümör tekrarlamalarında radrasyon tedavisine cevap oldukça iyidir.
Pelvis dışı ve organ içi(karaciğer, akciğer, kemik) tekrarlamalarında tedavi çoğu zaman kemoterapidir.
Tümör takrarlamarında şikayet: Şikayetler tekrarlama bölgesine göre değişir. Pelvis tekrarlamalarda akıntı ve vajinal kanama(doğum yolu kanaması) sık görülen semptomlardandır. Nadiren tekrarlamalara bağlı olarak durdurulamayan doğum yolu kanamaları görülebilir. Ayrıca bazı hastalarda idrar yolu tıkanmasına bağlı üre artması ve buna bağlı bulantı kusma olabilir. Bunun yanında kilo kaybı, bacaklarda şişlik ve şiddetli ağrı ilerleyen dönemlerde ortaya çıkar. Diğer bölge tekrarlamalarında tümörün bulunduğu bölgeye göre öksürük, kan tükürme, denge bozuklukları, baş dönmesi ve kemik ağrıları görülebilir.
Tümörün tekrarlama özellikleri dikkate alınarak hastalar ilk 2 yıl 3-4 ayda bir kontrol edilmelidir. İlk iki yıl sonrasında kontroller arasında geçen süre 4-6 aya uzatılabilir. Bu kontrollerde jinekolojik muayene, vaginal smear ve pelvik ultrasonografi her olguya uygulanmalıdır.
Tümör tekrarlamalarında cerrahi tedavi
Işın tedavisi sonrası iyileşmeyen ve daha önce ışın tedavisi alan hastaların pelvis içi tümör tekrarlamaları cerrahi ile tedavi edilir Cerrahi .Basit histerektomi(rahimi çıkarma), tip III histerektomidir ve ekzanterasyon şeklinde olabilir.
Gebelikte rahim ağzı kanseri
Gebelik sırasınde sık görülen kanserlerden biridir. Yaklaşık 1200-2200 gebelikte bir görülür. Gebelikte rahim ağzı kanserinin klinik görünümü ve tanı yaklaşımı gebe olmayanlardan farklı değildir. Gebelikte rahim ağzı kanserlerinin yaklaşık %70’i tanı anında şikayet oluşturmazlar. Şikayet görülenlerde en sık görüleni doğum yolu kanamalarıdır. Ancak gebelik süresince görülen kanamalar çoğu zaman gebelik sorunlarına bağlanır ve kanser düşünülmez. Smear takipleri olmayan her gebede, ilk gebelik kontrollerinde vajinal smear taramaları yapılması gebelikte rahim ağzı kanseri tanısının erken koyulmasına neden olur. Gebelikte rahim ağzı kanseri tanısı gebe olmayanlarda olduğu gibi vajinal sitoloji, kolposkopi ve biyopsi üçgeninden geçer. Radyolojik görüntüleme yöntemleri gebeliğin süresi ve uygulanacak tedavi şekillerine göre kullanılabilir. Ancak çoğu zaman gerekmez. Gerektiğinde MR görüntülemeleri yapılabilir. MR’in bebeğe zarar verdiği gösterilememiştir. Ayrıca akciğer grafileri çekilebilir.
Gebelikte rahim ağzı kanseri tanısı koyulduğunda tedavi, hastalığın evresi ve gebeliğin süresine göre belirlenir. Ayrıca annenin gebeliğin devamını isteyip istemediği de tedavi şeklini etkiler.
İLETİŞİM
Tel: 0212 414 30 00 - 22043
Güzel bahçe sk. Seren ap. No:18/2 Nişantaşı, İstanbul
Tel: 0212 291 68 55 / 0212 291 68 57
Fax: 0212 291 68 56